
Fiebre CHIKUNGUNYA.
Epidemiología y Situación Mundial (2018)
Fotografía de: EMDB entry EMD-5577
User A2-33 Wikimedia
EPIDEMIOLOGÍA
La Fiebre Chikungunya (CHIK) es una enfermedad viral producida por un RNA virus del género de los alfavirus, el virus chikungunya. El nombre es de origen kimakonde (“kungunyala”) y significa enfermedad del hombre encorvado o retorcido, debido al fuerte dolor articular que caracteriza a la enfermedad.
La enfermedad no siempre es aparente, calculándose que entre el 3 y el 28% de los infectados no presentan síntomas aparentes de enfermedad. La infección por CHIK puede causar clínica de enfermedad aguda, subaguda y crónica.
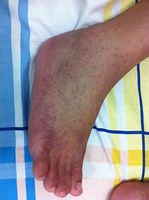
1.- Enfermedad aguda (Fiebre Chikungunya) generalmente se caracteriza por inicio súbito de fiebre alta (típicamente superior a 39°C y dolor articular severo, que dura entre 3 y 10 días. Otros signos y síntomas pueden incluir cefalea, dolor de espalda difuso, mialgias, náuseas, vómitos, poliartritis, rash y conjuntivitis. En raras ocasiones, pueden ocurrir formas graves de la enfermedad con manifestaciones atípicas. Las muertes son raras.
Es importante, aunque no sencillo, distinguir la fiebre de Chikungunya del dengue, que, en general, puede tener una evolución más tórpida y grave. Pueden orientar algunas características: 1.- En la CHIK el inicio es más agudo y la duración de la fiebre es mucho menor y rara vez se observan shock o hemorragia severa. 2.- El rash maculopapular es más frecuente en la CHIK que en el dengue y, 3.- aunque en ambas enfermedades los pacientes pueden padecer dolor corporal difuso, el dolor es mucho más intenso y localizado en las articulaciones y tendones en la CHIK que en el dengue. Ambas enfermedades pueden ocurrir al mismo tiempo en un mismo paciente.
2.- Enfermedad subaguda Después de los primeros 10 días, la mayoría de los pacientes sentirá una mejoría en su estado general de salud y del dolor articular. Sin embargo, posteriormente puede ocurrir una reaparición de los síntomas y algunos pacientes pueden presentar síntomas reumáticos como poliartritis distal, exacerbación del dolor en articulaciones y huesos, y tenosinovitis hipertrófica subaguda en muñecas y tobillos. Estos síntomas son más comunes dos o tres meses después del inicio de la enfermedad. También pueden desarrollar trastornos vasculares periféricos transitorios, tales como el síndrome de Raynaud. Además de los síntomas físicos, la mayoría de los pacientes sufrirá síntomas depresivos, fatiga general y debilidad.
3.- Enfermedad crónica. Se caracteriza por la persistencia de síntomas por más de tres meses. El síntoma persistente más frecuente es la artralgia inflamatoria en las mismas articulaciones que se vieron afectadas durante la etapa aguda y, rara vez, algunos pacientes desarrollan artropatía destructiva. Otros síntomas durante la fase crónica pueden incluir fatiga y depresión. Los factores de riesgo para la persistencia de los síntomas son la edad avanzada (>65 años), los trastornos articulares preexistentes y la enfermedad aguda más severa.
El diagnóstico presuntivo puede hacerse por la clínica y la situación epidemiológica, y se confirma por técnicas de laboratorio, utilizándose principalmente tres tipos de pruebas: aislamiento viral, reacción en cadena de la polimerasa con transcriptasa inversa y serología.
El reservorio principal son los seres humanos, al menos durante los períodos epidémicos de la enfermedad. Pero en los períodos interepidémicos han sido implicados diversos vertebrados como reservorios potenciales, incluyendo primates, roedores, aves y algunos mamíferos pequeños.

La transmisión se da mediante la picadura de mosquitos hembra del género Aedes, fundamentalmente A.aegypti, aunque también es trasmisor A.albopictus. Son mosquitos hematófagos diurnos y permanecen infectantes hasta su muerte. Es posible la transmisión vertical, de madre a hijo, aunque en la mayoría de las infecciones por CHIK que ocurren durante el embarazo el virus no se transmite al feto.
El riesgo en los viajeros varía según factores como la duración de la exposición, la intensidad general de transmisión de la enfermedad y la temporada. Los viajeros que pasan mayor tiempo en zonas están, lógicamente, en mayor riesgo pero también los visitantes a corto plazo pueden estar expuestos. La verdadera incidencia de la fiebre chikungunya en viajeros es probablemente mayor que la conocida debido a sus síntomas no específicos, lo que conlleva infradiagnóstico y confusión con otras patologías más habituales, como el dengue o la malaria.
El periodo de incubación de la enfermedad varía entre 1 y 12 días, pasando generalmente de 3-7 días desde la picadura hasta la aparición de los síntomas. El periodo de transmisibilidad del hombre al mosquito es de unos 3 a 7 días. No se trasmite de persona a persona. El mosquito se vuelve infectante en un promedio de 10 días tras alimentarse con sangre virémica y permanece infectante el resto de su vida.
La susceptibilidad es general, es decir, todos los individuos no infectados previamente con CHIK están en riesgo de adquirir la infección y desarrollar la enfermedad. Se cree que posteriormente los individuos infectados si desarrollan una inmunidad prolongada que los protege contra la reinfección.
SITUACIÓN MUNDIAL
La Fiebre Chikungunya fue descrita por primera vez durante un brote ocurrido en 1952 al sur de Tanzania. No era una enfermedad especialmente común hasta que, a partir de 2004, la enfermedad comienza a alcanzar proporciones epidémicas.
La enfermedad se distribuye fundamentalmente por África, Asia y el Subcontinente Indio, pero recientemente se ha extendido primero a Europa y en los últimos meses ha hecho su primera aparición en las Américas, habiéndose identificado ya en más de 40 países del mundo.
En África las infecciones humanas eran relativamente escasas y aisladas o en pequeños brotes, hasta que en el año 1999-2000 se registró un importante brote en la República Democrática del Congo. En febrero de 2005 se registró también un brote explosivo en las islas de la región del Índico -Reunión, Mayotte, Seychelles, Comoros, Madagascar, Maldivas y Mauricio-. El brote afectó a la población local (hasta un 40% de los residentes dieron positivo a la infección en estudios serepidemiológicos posteriores) y también a un gran número de turistas europeos (sobre todo durante el pico epidémico, en 2006). En el año 2007 ocurrió otro importante en Gabón, en el que las infecciones por virus del dengue o chikungunya e incluso por ambos a la vez alcanzaron los 20.000 casos sospechosos, de los que muy pocos pudieron confirmarse en laboratorio. En 2016, Kenia reportó un brote de chikungunya que resultó en más de 1.700 casos sospechosos y en 2018 ha notificado un brote en la región de Mombasa.
En Asia, desde el año 2005 se han notificado más de 1.9 millones de casos entre India, Indonesia, Tailandia, Las Maldivas y Myanmar. Entre 2006 y 2007 la India registró un amplio brote de Chikungunya, en paralelo al ocurrido en las islas índicas y en el que se vieron afectados también muchos otros países del sudeste asiático.
En Europa se notificó transmisión local de la enfermedad por primera vez en 2007, con la aparición de un brote localizado en una región del noreste de Italia (Emilia Romagna). Hubo 197 casos confirmados en total y se confirmó también que la transmisión de la fiebre de chikungunya era posible por mosquitos Aedes Albopictus, especie de amplia distribución en el sur de Europa. En 2010 volvió a notificarse transmisión local, con dos casos aparecidos en Var, Francia, y 2n 2014 de nuevo se notificaron 4 casos autóctonos en este país, concretamente en la región de Montpellier. Pero, además de esta esporádica evidencia de transmisión local, hay que destacar que son frecuentes los casos importados por turistas a su regreso a Europa. En el periodo de 2008 a 2012 se registraron 475 casos importados de esta enfermedad en los países de la UE (unión Europea) /EEE (Espacio Económico Europeo), la mayoría originados en Asia y África, incluyendo aquí las islas del Índico
En diciembre de 2013, Francia notificó 2 casos confirmados por laboratorio en la parte francesa de la isla caribeña de San Martín. Dese entonces, se ha confirmado la transmisión local en más de 43 países y territorios de la Región de las Américas de la OMS. Hasta abril de 2015, se habían registrado más de 1.397.788 casos sospechosos de Chikungunya en las islas del Caribe, los países de América Latina y los Estados Unidos de América. En 2015, se notificaron 693.489 casos sospechosos y 37.480 casos confirmados. En 2016, hubo un total de 349.936 casos sospechosos y 146.914 confirmados. Los países que informaron la mayoría de los casos fueron Brasil, Bolivia y Colombia, aunque este año también fue la primera vez que se informa la transmisión autóctona de Chikungunya en Argentina tras un brote de más de 1.000 casos sospechosos.
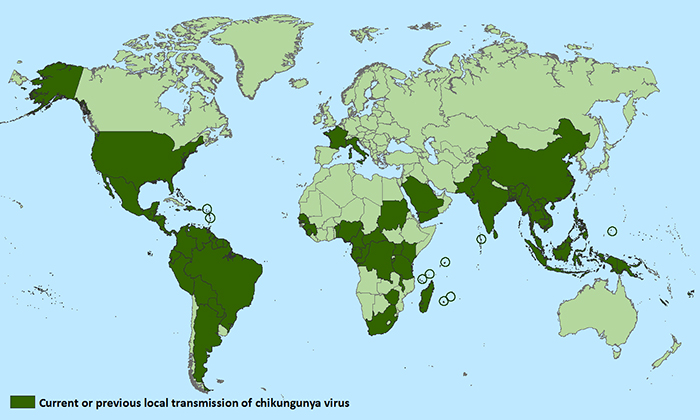 Países que han notificado actual o previa transmisión del virus chikungunya (CDC,abril 2016)
Países que han notificado actual o previa transmisión del virus chikungunya (CDC,abril 2016)


